¿Qué es la osteoporosis?
La osteoporosis es una patología con una presencia cada vez mayor en la sociedad, impulsada por el aumento de la altura media de la población en las últimas décadas y la cada vez mayor esperanza de vida. En base a los datos clínicos registrados por la Organización Mundial de la Salud (OMS), 500 millones de personas podrían padecer actualmente la enfermedad a nivel mundial, y de ellos casi 3 millones sólo en España, con un gasto sanitario asociado de más de 4000 millones de euros, según la Sociedad Española de Médicos Generales y de Familia.
Pero más allá de los números, la osteoporosis es un problema de salud grave que afecta a la calidad de vida de quienes la padecen. Un esqueleto sano, denso y bien mineralizado, soporta el peso del cuerpo, protege del daño por impacto a los órganos y da autonomía de movimiento. Un esqueleto poroso, con bajo contenido mineral, se vuelve frágil y quebradizo con el tiempo. Aparecen las fracturas de los huesos largos, como el fémur en la cadera, o de aquellos que soportan estructuras más complicadas como la columna vertebral. Los músculos se sobrecargan, los nervios se comprimen, las articulaciones se inflaman, el cuerpo se deforma. Todo ello ocurre lentamente, a veces durante años, antes de que aparezcan los primeros síntomas.
Osteoporosis, ¿Cómo afecta a personas mayores?
Para entender qué hay detrás de este proceso, por qué afecta más a las personas mayores, especialmente mujeres más allá de la menopausia, y sobre todo qué papel juega la soja en todo esto, primero hay que hablar un poco de cómo se desarrolla y mantiene el esqueleto humano.

Los huesos humanos están compuestos esencialmente por dos partes diferentes y complementarias: una matriz orgánica cartilaginosa, fundamentalmente fibras de la proteína colágeno y otras accesorias, que crece durante la niñez y la adolescencia hasta alcanzar la estatura que dictan nuestra genética y nuestra dieta, y una matriz mineral rígida, cristales de fosfato cálcico con inclusiones de magnesio, que se deposita sobre ella y confiere resistencia estructural y capacidad de carga.
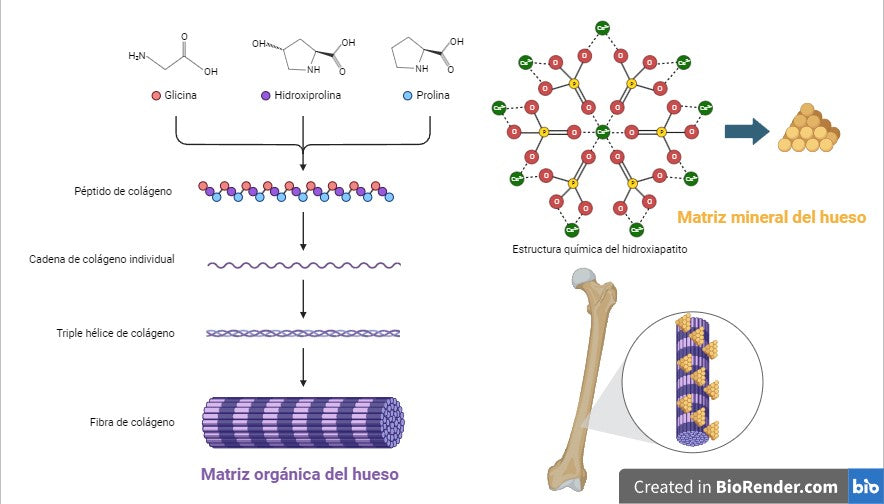
Cada aspecto de esta estructura se regula por numerosos factores ambientales, hormonales y nutricionales, pero los ingenieros encargados de mantenerla son principalmente dos tipos celulares integrados en el hueso: los osteoblastos y los osteoclastos. Los osteoblastos sintetizan la mayoría de los componentes del hueso, entre ellos el colágeno y la hidroxiapatita, la forma cristalina de fosfato cálcico de la matriz mineral, y favorecen el crecimiento y la mineralización del cartílago (osteogénesis). Los osteoclastos digieren y reabsorben el mineral, disminuyendo la densidad ósea y liberando calcio y fósforo de las enormes reservas acumuladas en la matriz mineral cuando el organismo lo necesita (resorción ósea). El equilibrio en el funcionamiento de ambos tipos se conoce como remodelado óseo, y adecuadamente regulado y nutrido mantiene el esqueleto en perfectas condiciones. Sin embargo, cuando el equilibrio se pierde y la resorción ósea se vuelve dominante, el hueso comienza a perder densidad mineral, dureza y resistencia.
Esto es, empieza la osteoporosis.
¿Por qué se pierde este equilibrio en el remodelado óseo?
Por una parte, la actividad de los osteoblastos y los osteoclastos está muy controlada por el organismo mediante hormonas como la testosterona y los estrógenos. Durante la pubertad, el aumento de la producción de testosterona en los varones hace que los osteoblastos aceleren y los osteclastos se ralenticen, de manera que sus huesos crecen más largos y densos, por término medio, que los de las mujeres de su misma edad y peso.
Los estrógenos ayudan a modular el equilibro, y durante la edad adulta contribuyen a mantener la salud del esqueleto. Por desgracia, la menopausia provoca una disminución drástica de la producción de estrógenos, y la resorción ósea se vuelve dominante. Las mujeres postmenopáusicas y otros grupos con déficit de estrógenos son el principal grupo de riesgo de osteoporosis, sin un abordaje terapéutico único que cubra todos los casos. Algunos tratamientos de sustitución hormonal que intentan imitar los efectos de los estrógenos en los pacientes, como los moduladores estrogénicos tipo SERM, los agonistas estrogénicos como el raloxifeno, u otros medicamentos más nuevos que buscan afectar específicamente a los componentes del hueso, como el romosozumab, han demostrado tener un efecto beneficioso contra la osteoporosis, pero suelen presentar efectos secundarios de moderados a graves, debido a que los estrógenos son moléculas con un gran número de funciones fisiológicas y con receptores un muchos tipos de tejidos del cuerpo.
Otra cuestión a tener en cuenta es que el esqueleto actúa como reserva natural de muchos minerales, con el calcio, el fósforo y el magnesio como principales depositarios. Por ello, existe un continuo intercambio de iones con el organismo que depende en buena medida de la dieta. Una dieta baja en cualquiera de esos tres minerales esenciales provocará una hiperactivación de los osteoclastos para dejarlos disponibles al resto del cuerpo, y una dieta equilibrada y rica en ellos, aunque generalmente beneficiosa para el esqueleto, puede no ayudar no ser suficiente por sí sola si no se ingieren además otras moléculas que son importantes para su correcto metabolismo, como las vitaminas D3 y K2, cruciales para la absorción de calcio por el intestino y su fijación en los huesos, o el aminoácido glicina, componente fundamental del colágeno y una de las moléculas más demandadas del organismo, casi siempre en déficit nutricional. La suplementación nutricional puede contribuir a mejorar estos procesos, pero en casos como el magnesio no todas las formulaciones son igualmente eficaces. En resumen, no se puede construir una casa sin ladrillos.
Entonces, ¿Cómo puede ayudarnos la soja con la osteoporosis?
Y en este punto donde tenemos que hablar de la soja, o más precisamente de las isoflavonas de la soja. Las isoflavonas son fitoestrógenos, compuestos vegetales cuya estructura química es tan parecida a los estrógenos que de hecho se unen a sus receptores y tiene efectos fisiológicos a través de ellos. Algunos, como la genisteína o la daidzeína, han demostrado tener potencial terapéutico diverso para los trastornos de la coagulación, la hipercolesterolemia y algunos tipos de cáncer, y, por supuesto, como terapia de sustitución de estrógenos en la menopausia y la osteoporosis. Por desgracia, en su pecado llevan la penitencia, y suelen presentar algunos de los mismos efectos secundarios que los medicamentos como el raloxifeno.
A finales de los años 70 del siglo pasado se comenzó a investigar la posibilidad de desarrollar modificaciones de las isoflavonas de la soja que poseyeran sus mismas propiedades beneficiosas con pocos o ninguno de sus efectos secundarios. El resultado fue la ipriflavona, un derivado de la dadzeína que hace precisamente eso.
¿Qué es la ipriflavona y dónde encontrarla?
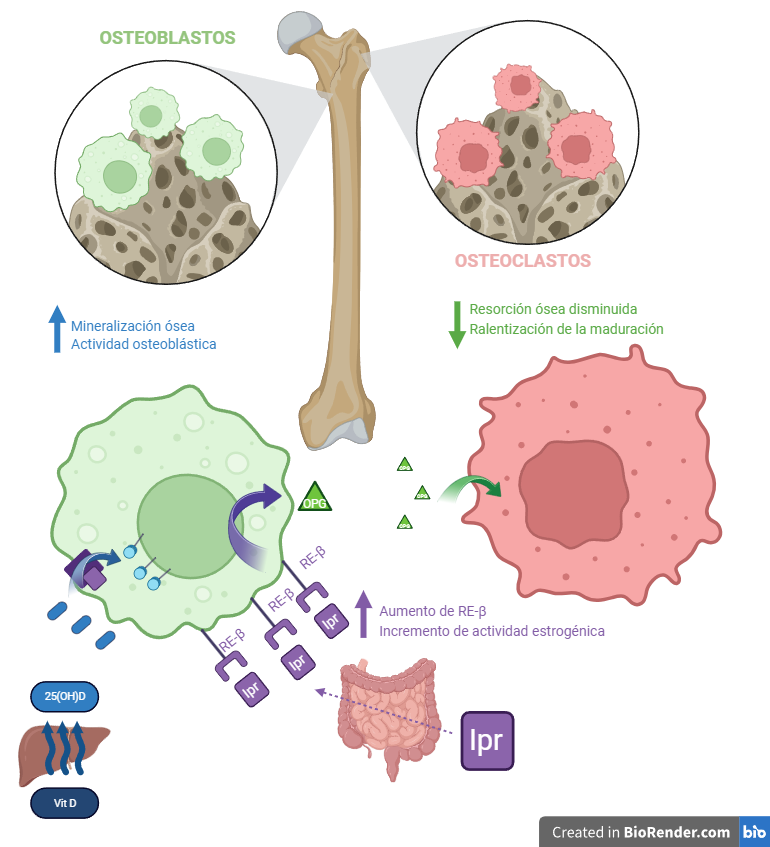
La ipriflavona es una isoflavona semisintética; no existe de forma natural en la soja y el organismo no puede sintetizarla por si mismo, así que debe consumirse como suplemento. Al igual que sus precursores naturales puede unirse a los receptores de estrógenos, pero, y esto es importante, lo hace con mucha mayor afinidad por el receptor de estrógenos tipo β (RE- β), el más abundante en el hueso, lo que hace que centre su actividad allí. Además, aunque se une al receptor no tiene actividad estrogénica, y de hecho parece favorecer la actividad de los sustitutivos estrogénicos más comunes en las terapias de reemplazo al inducir un aumento de la expresión de ese mismo RE- β.
Los estudios in vitro han demostrado que la unión de la ipriflavona a RE- β contribuye a ralentizar la maduración funcional de los osteoclastos, y por tanto disminuye la resorción ósea. Al mismo tiempo, promueve la osteogénesis al facilitar la acción de la vitamina D sobre los osteoblastos de dos maneras: 1) estimulando la síntesis del metabolito activo 25-hidroxivitamina D, y 2) aumentando la expresión del receptor celular para la vitamina. Esto aumenta la absorción de calcio que queda disponible para el hueso.
A nivel clínico, su acción se traduce en una mejora de la calidad del hueso. Los estudios clínicos demuestran que la administración de ipriflavona en dosis de 300 a 600 miligramos al día mejora la densidad mineral ósea, aumenta los niveles de calcio en sangre y disminuye los niveles de marcadores de resorción en mujeres con menopausia y osteoporosis, contribuyendo a una reducción de algunos síntomas típicos de la menopausia como los sofocos y el dolor óseo, y una mejora general de la calidad de vida del paciente. Para que todos podamos caminar con la cabeza bien alta.
Figuras:
1. Figura 1: síntomas comunes de la osteoporosis y osteopatología
2. Figura 2: representación de la matriz orgánica y la matriz mineral del hueso.
Los péptidos de colágeno, ricos en glicina, hidroxiprolina y prolina, se asocian de forma cada vez más compleja en cadenas, triples hélices y fibras de colágeno, que crean el entramado orgánico del hueso. Los cristales de hidroxiapatita, conteniendo fosfato de calcio, se depositan sobre el colágeno, dando su dureza al hueso. Ca2+: calcio; O: oxígeno; P: fósforo.
3. Acción de la ipriflavona sobre el remodelado óseo.
La ipriflavona es absorbida por el intestino delgado y se une a los receptores de estrógenos tipo β en el hueso. En los osteoblastos, facilita la conversión de la vitamina D en 1,25(OH)2D, su forma activa, y aumenta la expresión de su receptor. Además, aumenta la expresión del RE-β y promueve la liberación de la proteína osteoprotegerina, que ralentiza la maduración funcional de los osteoclastos y disminuye la resorción ósea. Ipr: ipriflavona; RE-β: receptor de estrógenos tipo β; OPG: osteoprotegerina; Vit D: vitamina D.
Referencias:
(Hooshiar et al, 2022)
(Park y Weaver, 2012)
(Hu et al, 2020)
(Zhang et al, 2010; Vitale el at, 2018).



